OŠETROVATEĽSKÝ PROCES PRI ADENOKARCINÓME
OBLIČKY
Etiológia a patogenéza Adenokarcinóm obličky (Grawitzov tumor) je najvýznamnejším nádorom obličiek u dospelých. Má benígnejšiu aj malígnejšiu podobu a pomerne často metastazuje do pľúc, kostí, mozgu a pečene. Príčina jeho vzniku nie je známa. Z rizikových faktorov sa najväčšia úloha pripisuje fajčeniu, obezite a expozícii kadmia. Častý je aj pri získanej cystickej chorobe obličiek dialyzovaných pacientov. Vyskytuje sa najčastejšie po 40. roku života a väčšinou postihuje jednu obličku, bez rozdielu strán. Nádor vychádza z obličkového parenchýmu. Tento epitelový nádor má typický výzor. Presahuje okraje obličky vo forme väčších alebo menších nepravidelných más, často uzlovitého charakteru. Je žltkastej farby, čo spôsobuje veľký obsah lipidov v ňom. Pravidelne sa v ňom vyskytujú hemoragické, nekrotické a cystické ložiská. Histologicky sa skladá z buniek obsahujúcich v cytoplazme cholesterol, triglyceridy, glykogén a lipidy. Prítomnosť sarkomatoidných buniek svedčí o vysokom stupni malignity. Karcinóm obličky rastie pomaly. Spočiatku expanzívny rast sa neskôr mení na infiltratívny a môže prerásť do obličkovej panvičky, puzdra obličky, perirenálneho tuku, okolitých orgánov alebo brušnej steny. Špecifické je šírenie do renálnej a dolnej dutej žily. Metastázy sa šíria troma cestami, a to priamou inváziou nádoru do okolitého tkaniva, lymfatickou cestou do regionálnych lymfatických uzlín a hematogénnou cestou cez renálne vény do dolnej dutej žily. Najčastejšie metastázuje do pľúc, pečene, lymfatických ciest, kostí, mozgu, sleziny, nadobličky a čreva. 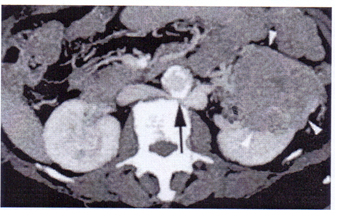 Obr. 6 Grawitzov tumor ľavej obličky (Zdroj: SCHERER, J.C., TIMBY, B.K. Introductory. Medical-Surgical Nursing) Klinický obraz Pri adenokarcinóme obličky rozoznávame priamy a nepriamy súbor príznakov. K priamym príznakom patrí hematúria, bolesť a hmatateľný nádor. Nepriame príznaky: zvýšená telesná teplota, vysoká FW, anémia, Staufferov syndróm, t. j. hepatomegália spojená s dysfunkciou pečene a zrýchleným protrombínovým časom, endokrinná aktivita adenokarcinómu obličky - veľká časť pacientov s pokročilým nádorom má zvýšenú koncentráciu plazmatického renínu, ktorý vyvoláva zvýšenie krvného tlaku, k ďalším príznakom patrí varikokéla, ktorá sa nezmenší ani keď pacient leží. Jej náhly vznik je spôsobený oklúziou v. renalis nádorom. Tieto nepriame príznaky vznikajú pôsobením nádoru na niektoré systémy a môžu sa zjaviť ako prvé. Napriek spomenutým priamym a nepriamym príznakom sa diagnóza nádoru obličky veľakrát zistí neskoro a u niektorých pacientov náhodne. Diagnostika adenokarcinómu obličky Na diagnostiku nádoru obličky sa používajú okrem anamnézy, fyzikálnych a laboratórnych vyšetrení aj RTG vyšetrenia (natívna RTG snímka brucha, i. v. urografia, CT, NMR, angiografia, RTG pľúc a scintigrafia) a ultrazvukové vyšetrenia. Z fyzikálnych vyšetrení je to najmä pohľad a bimanuálna palpácia. Z hľadiska laboratórnych vyšetrení je potrebné kompletné vyšetrenie moču, sedimentácie erytrocytov, diferenciálneho krvného obrazu, hematologické vyšetrenie a biochemické vyšetrenie zamerané na koncentráciu urei, kreatinínu, kyseliny močovej, ALT, AST, bilirubínu, ALP a celkovej bielkoviny v sére. Vyšetruje sa aj ionogram a acidobázická rovnováha. K ďalším vyšetrovacím metódam patrí histologické vyšetrenie. Po stanovení histologického typu karcinómu sa určí anatomický rozsah choroby podľa klasifikácie TNM. Tieto kategórie sa formulujú predoperačne a po operácii sa pridávajú ďalšie údaje týkajúce sa rozsahu nádoru (pTNM) - patologická klasifikácia a histologický grading (G). Liečba adenokarcinómu obličky Vzhľadom na výnimočne vysokú rezistenciu chemoterapie, jedinú kuratívnu metódu liečby predstavuje chirurgická liečba. Pri adenokarcinóme je štandardným postupom radikálna nefrektómia, ktorá spočíva v radikálnom odstránení celej obličky postihnutej nádorom so všetkými obalmi, s nadobličkou a regionálnymi lymfatickými uzlinami. Vykonáva sa transperitoneálne v celkovej anestézii. Možnosť parciálnej nefrektómie alebo resekcie nádoru aj s puzdrom sa pripúšťa len v prípade ak je nádor malý, opuzdrený alebo pri solitárnej obličke a obojstrannom nádore. Chemoterapia a hormonálna liečba je indikovaná len pri pokročilom metastatickom ochorení. Chemoterapia sa zvyčajne používa u mladších pacientov v dobrom celkovom stave, ktorí sú schopní znášať nežiaduce účinky cytostatík. Hormonálna liečba adenokarcinómu obličky je iba paliatívna. Rádioterapia sa používa ojedinele u pacientov s primárne inoperabilným nádorom. Prognóza Prognóza pacientov s adenokarcinómom obličky je pomerne zlá, napriek tomu, že rastie pomaly. Desať rokov po nefrektómii prežíva len 20 - 25% pacientov. Rozhodujúcim faktorom je rozsah nádoru v čase operácie. Pri ohraničenom nádore na obličke je prognóza lepšia. Pri prerastaní nádoru do tukového puzdra alebo do ciev sa prognóza zhoršuje. Metastázy sa môžu zistiť aj niekoľko rokov po liečbe. Ak sa metastázy zistia už v čase diagnostiky nádoru, prognóza je veľmi zlá, pre neúčinnosť inej ako chirurgickej liečby. To isté platí aj v prípade inoperabilných nádorov s metastázami aj bez nich. Na prognózu má vplyv aj stupeň malignity nádoru, kde nediferencované nádory majú horšiu prognózu. Diagnóza adenokarcinómu sa vo veľa prípadoch stanovuje oneskorene, čo má za následok, že veľká časť pacientov má v čase diagnostiky metastázy alebo nádor veľkých rozmerov. Včasná diagnostika a radikálna chirurgická liečba môžu zlepšiť prognózu tohto ochorenia. Ošetrovateľské posúdenie
Dlhodobá a krátkodobá predoperačná príprava Dýchanie a cirkulácia Zistiť podrobnú anamnézu obsahujúcu súčastné a minulé respiračné problémy alebo ochorenia, realizovať fyzikálne vyšetrenie so zameraním na dýchací systém, realizovať nácvik hlbokého dýchania, kašľania, posúdiť dychové schopnosti pacienta pred operáciou, poučiť o nutnosti hlbokého dýchania v pooperačnom období. Zistiť podrobnú anamnézu so zameraním na súčasné a minulé kardiovaskulárne problémy, realizovať fyzikálne vyšetrenie srdca a cievneho systému dolných končatín, monitorovať vitálne funkcie (TK, P), realizovať nácvik cievnej gymnastiky s možnosťou jej využitia v pooperačnom období, vysvetliť pacientovi význam realizácie vysokej bilaterálnej bandáže dolných končatín v deň operácie a v pooperačnom období, aplikovať antikoagulanciá večer pred operáciou podľa ordinácie lekára. Telesná teplota Monitorovať a zaznamenávať TT v teplotnej tabuľke. Tekutiny / Výživa Posúdiť klinické indikátory tekutinovej nerovnováhy, hodnotiť výsledky laboratórnych testov, vypracovať plán na odstránenie nerovnováhy tekutín, ponúkať vhodné tekutiny, monitorovať PVT, odporučiť príjem tekutín do 24,00 hod pred operáciou cca 2000 ml za posledných 24 hod. Posúdiť stav výživy (výživová anamnéza, klinické parametre stavu výživy, biochemické parametre, antropometrické merania), poučiť o zákaze príjmu potravy 12 hod pred operáciou (pacient nevečeria). Defekácia / Mikcia Zistiť problémy spojené s vyprázdňovaním moču a stolice, aplikovať očistnú klyzmu večer pred operáciou, monitorovať diurézu, merať mernú hmotnosť moču. Spánok / Odpočinok Zistiť anamnézu spánku, eliminovať faktory spôsobujúce nespavosť, umožniť pacientovi dodržiavať spánkový rituál, podať ordinované sedatíva, resp. hypnotiká v rámci premedikácie večer pred operáciou. Pohybová aktivita Posúdiť schopnosť pohybu a jeho obmedzenia, poučiť o pohybovom režime a jeho význame po operácii. Hygiena / Operačné pole Posúdiť stav kože, zistiť minulé a súčasné kožné problémy, upozorniť na dôkladnú hygienickú starostlivosť pred operáciou (dezinfekčný kúpeľ), skontrolovať stav kože po vykonaní hygienickej starostlivosti s dôrazom na rizikové miesta a operačnú oblasť. Bolesť Sledovať a spolu s pacientom hodnotiť kvalitu, intenzitu, charakter, vyžarovanie bolesti, faktory podmieňujúce bolesť. Psychická podpora Poučiť o priebehu perioperačného obdobia (poloha na boku, DPH, PMK, cievna, dychová gymnastika). Rešpektovať dôstojnosť pacienta, povzbudzovať ho, aby hovoril o svojich obavách, strachu z operácie, budúcnosti. Laboratórne / Diagnostické vyšetrenia Skontrolovať a zabezpečiť kompletnosť základných predoperačných vyšetrení, USG, RTG obličiek, posúdiť hodnoty vyšetrení príp. informovať lekára o odchýlkach od normy. Vysvetliť pacientovi potrebu predoperačných vyšetrení, zabezpečiť chýbajúce základné, resp. doplňujúce vyšetrenia ordinované lekárom.
Bezprostredná predoperačná príprava Vitálne funkcie Posúdiť a zaznamenať vitálne funkcie (TK, P, D, TT), monitorovať podľa potreby, realizovať vysokú bilaterálnu bandáž DK alebo naložiť antitrombotické pančuchy. Tekutiny / Výživa Zopakovať zákaz prímu tekutín a potravy v deň operácie. Defekácia / Mikcia Poučiť o vyprázdnení močového mechúra tesne pred podaním premedikácie. Hygiena a operačná pole Skontrolovať stav kože, rizikových miest, operačného poľa, po vykonaní hygienickej starostlivosti, zabezpečiť prípravu operačného poľa oholením, poučiť pacienta o odstránení šperkov a protetických pomôcok. Vymeniť osobnú bielizeň za operačnú košeľu, upraviť prepravný vozík (lehátkový vozík). Pohybová aktivita Zabezpečiť pokoj na lôžku po podaní vlastnej premedikácie. Zaistiť bezpečný presun pacienta z postele na prepravný vozík a jeho šetrný odvoz na operačnú sálu s odovzdaním pacienta spolu s dokumentáciou operačnej resp. anesteziologickej sestre (podľa štandardného postupu konkrétneho pracoviska). Psychická podpora Rešpektovať právo na intimitu pacienta, poučiť o technike vedomého dýchania (pacient vníma vlastné dýchanie) na zníženie psychického napätia. Ppreveriť účinok podanej premedikácie. Laboratórne / Diagnostické vyšetrenia Zabezpečiť odber laboratórnych vyšetrení podľa ordinácie lekára. Medikamentózna príprava Aplikovať ordinovanú špeciálnu medikamentóznu prípravu - profylaktická dávka ATB i. v. príp. lieky ordinované internistom, antrefluxná príprava, aplikovať vlastnú premedikáciu i. m. 30 - 45 min pred operáciou na pokyn z operačnej sály a zaznamenať jej podanie, poučiť pacienta o vedľajších účinkoch premedikácie. Bezprostredná pooperačná starostlivosť Vitálne funkcie (TK, P, D, TT), saturácia kyslíkom, stav vedomia Prevziať pacienta od anesteziologickej sestry s kompletnou dokumentáciou, urobiť záznam času prevzatia. Posúdiť stav vedomia, návrat obranných reflexov, monitorovať a zaznamenávať vitálne funkcie prvé hodiny každých 15 min, kým sa nestabilizujú, vybrať vzduchovod pri návrate obranných reflexov, nabádať pacienta k hlbokému dýchaniu a vykašliavaniu hlienov. Sledovať klinické príznaky vnútorného krvácania. Tekutiny / Výživa Hradiť straty telových tekutín infúznymi a transfúznymi prípravkami podľa ordinácie lekára, eliminovať pocit sucha v dutine ústnej (toaleta dutiny ústnej). Monitorovať príjem a výdaj tekutín najmenej 2 hod po operácii. Sledovať nežiaduce účinky celkovej anestézie (nauzea, vracanie). Pri ich výskyte na základe ordinácie lekára podávanie antiemetík. Vylučovanie Sledovať a zaznamenávať diurézu. Operačná rana a drenáž Sledovať funkčnosť krytia operačnej rany, funkčnosť DPH, množstvo a charakter odvádzaného obsahu, sledovať príznaky vnútorného krvácania. Bolesť Hodnotiť prítomnosť bolesti pomocou verbálnych a neverbálnych prejavov. Podávať analgetiká podľa ordinácie anestéziológa a chirurga. Pohybová aktivita Eliminovať diskomfort vhodným uložením drenáže, úpravou lôžka, zabezpečiť vhodnú polohu (laterálna poloha na neoperovanej strane). Psychická podpora Po nadobudnutí vedomia obnoviť s pacientom verbálny kontakt. Laboratórne / Diagnostické vyšetrenia Zaistiť odbery laboratórnych vyšetrení podľa ordinácie lekára (kontrolný krvný obraz, mineralogram, Astrup a i.) Farmakoterapia Dokončiť ATB profylaxiu, podávať antikoagulanciá a ostatná chronická terapia. Následná pooperačná starostlivosť Dýchanie a cirkulácia Hodnotiť frekvenciu, rytmus, objem, akosť dýchania, pohyby hrudníka a použitie pomocných svalov v pokoji a po záťaži, realizovať pravidelné fyzikálne vyšetrenie hrudníka (auskultácia, perkusia). Povzbudzovať pacienta k realizácii dychových cvičení každé 2 hod, poučiť pacienta o dôležitosti vykašliavania hlienov. Realizovať perkusiu, vibráciu, dychový distenčný režim. Monitorovať a zaznamenávať TK, P každé 4 hod nasledujúce dva dni po operácii. Povzbudzovať pacienta k realizácii cvikov cievnej gymnastiky, realizovať vysokú bilaterálnu bandáž DK, aplikovať antikoagulanciá podľa ordinácie lekára. Telesná teplota Monitorovať a zaznamenávať TT minimálne 2 x denne, posúdiť dobu a čas vzostupu telesnej teploty. Informovať lekára pri vzostupe teploty nad 38°C, aplikovať antipyretiká podľa ordinácie lekára. Tekutiny / Výživa Podávať 1 - 2 hod po operácii tekutiny po dúškoch, sledovať toleranciu tekutín. Ponúkať pacienta vhodnými tekutinami (cca 2000 ml denne). Podávať po obnovení peristaltiky 1. deň po operácii D/0, 2. deň D/1, 3. deň návrat k pôvodnej strave, sledovať toleranciu príjmu potravy. Defekácia / Mikcia Auskultovať peristaltiku (prítomnosť do 48 hod), zaznamenať čas prvej defekácie/mikcie, využiť techniky na podporu defekácie/mikcie, monitorovať výdaj tekutín, mernú hmotnosť moču. Vybrať PMK podľa ordinácie lekára (1. - 2. pooperačný deň). Spánok / Odpočinok Odporučiť spánok a odpočinok v laterálnej polohe, eliminovať rušivé faktory ovplyvňujúce spánok, umožniť pacientovi dodržiavať spánkový rituál. Naordinované analgetiká aplikovať 30 min pred spaním. Odporučiť prechádzky na čerstvom vzduchu, vyhýbať sa nadmernej záťaži, úrazom, pádom. Pohybová aktivita Zabezpečiť pokoj na lôžku v operačný deň, mobilizovať 1. pooperačný deň – posadzovanie s ochranou incízie, neskoršie chôdza s doprovodom, sledovať toleranciu pohybov. Hygiena Pomáhať pacientovi pri hygienickej starostlivosti v prvých dňoch po operácii (v deň operácie na lôžku), eliminovať pocit sucha v dutine ústnej (toaleta dutiny ústnej). Realizovať masáž chrbta (Menalind, Mentol). Operačná rana Sledovať funkčnosť krytia operačnej rany, sledovať funkčnosť DPH, množstvo a charakter odvádzaného obsahu, asistovať pri preväze rany, aplikovať lokálne antiseptiká podľa potreby, asistovať pri odstránení DPH 1. - 2. operačný deň, asistovať pri vyberaní stehov 10. - 12. deň. Bolesť Hodnotiť charakter, typ a intenzitu bolesti. Aplikovať ordinované analgetiká pred začatím bolesti. Sebaopatera Posúdiť funkčnú úroveň sebestačnosti podľa M. Gordonovej (0 - nezávislý, 1 - zvládne 75% činností, 2 - 50%, 3 - 25%, 4 - závislý od pomoci druhých, 5 - deficit sebaopatery bez aktívnej účasti). Pomôcť pacientovi pri každodenných činnostiach, zapojiť rodinu príp. priateľov do procesu ošetrovania/rekonvalescencie. Psychická podpora Pristupovať k problémom pacienta citlivo, nechať pacientovi priestor na vyjadrenie pocitov, obáv, umožniť kontakt pacienta s rodinou, priateľmi. V prípade požiadavky zabezpečiť kontakt s klinickým psychológom. Laboratórne / Diagnostické vyšetrenia Zaistiť odbery laboratórnych vyšetrení podľa ordinácie lekára. |